Ведение родов на современном этапе. Принципы ведения I периода родов
КАФЕДРА Сестринского дела
КОНТРОЛЬНАЯ РАБОТА
Тема: Ведение родов на современном этапе
Дисциплина: Акушерство
Введение
Основные характеристики физиологических родов
Клиническое течение и ведение физиологических родов
Современные аспекты вопроса ведения родов при тазовом предлежании плода
Список
литературы
Введение
Значительная длительность родов, рост числа рожениц, относящихся к группе высокого риска по развитию осложнений течения родов и послеродового периода, увеличение массы плода в среднем в популяции приводят к затяжному течению родов, учащению случаев возникновения травматических повреждений родового канала в родах, развитию травм новорожденных, к патологии раннего неонатального периода, косвенно связанной с перенесенными механическими затруднениями и гипоксией плода при родах. Все это приводит к росту оперативных вмешательств во время родового акта - эпизиотомии, вакуумэкстракции плода, кесаревому сечению.
За последние несколько десятилетий в результате многих исследований была установлена четкая взаимосвязь между родами, послеродовыми осложнениями и дисфункцией органов тазового дна. Рождение через естественные родовые пути увеличивает в 4-11 раз риск развития выпадения внутренних половых органов, в 2,7 раза риск недержания мочи при напряжении. Травмы промежности во время родов могут приводить к недержанию мочи и кала, болевым ощущениям при половой жизни и стойкой боли в промежности. При изучении причин развития выше указанных состояний учеными и практиками выявлены факторы, при наличии которых происходит реализация отдаленных осложнений родов: роды с использованием акушерских щипцов, эпизио- и перинеотомия, пролонгированный второй период родов и использование во втором периоде родов пособий по «выдавливанию» плода (бинт Вербова, прием Кристеллера и др.).
Нововведения в оказании акушерской помощи во все времена сводились к применению разработанных оперативных вмешательств или же новых фармакологических препаратов, влияющих на течение родов. К ним относится широкое применение в практике средств дородовой подготовки шейки матки - ЭГВК-фон, простагландины E2 и E1, баллонные дилататоры и др., а также усиление и ускорение родового акта в виде внутривенного введения окситоцина, простагландинов F2, E2, внутримышечного введения эстрогенов. Имеющиеся на сегодняшний день разработки в этих направлениях позволяют устранить диагностированные патологические изменения течения родового акта, поскольку данные разработки в большинстве случаев направлены на лечение осложнений родов, что значительно снижает уровень акушерской и неонатальной патологии.
Одним из перспективных методов улучшения течения физиологических родов
может быть использование в родах веществ, уменьшающих силу трения между тканями
родового канала и предлежащей частью плода. Облегчение прохождения плода по
родовому пути смогло бы значительно уменьшить вышеуказанные осложнения со
стороны матери и новорожденного.
1. Основные характеристики физиологических родов
Нормальные (физиологические) роды - это роды со спонтанным началом и прогрессированием родовой деятельности у беременной низкой степени риска в сроке беременности 37-42 недели, затылочном предлежании плода, при удовлетворительном состоянии матери и новорожденного после родов.
Началу родов предшествует период предвестников (прелиминарный). Предвестники родов характеризуются следующими признаками: опущение дна матки, из-за чего облегчается дыхание беременной, повышение реакции матки на механические раздражители; выхождение из канала шейки матки слизистой пробки. Основным признаком готовности к родам является «зрелая» шейка матки.
Роды разделяют на три периода:
Первый - период раскрытия шейки матки
Второй - изгнание плода
Третий - последовый.
Первый период (период раскрытия) отсчитывают от начала регулярных схваток до полного раскрытия шейки матки (10см).
Диагностика и подтверждение начала родов:
У беременной после 37 недели появляются схваткообразные боли внизу живота и пояснице с появлением слизисто-кровянистых или водянистых (в случае излитие околоплодных вод) выделений из влагалища;
Наличие 1 схватки в течение 10 минут, продолжающейся 15 - 20 секунд;
Изменение формы шейки матки (прогрессивное ее укорочение и сглаживание) и раскрытия;
Постепенное опускание головки плода до малого таза относительно плоскости входа в малый таз (по данным наружного акушерского исследования), или относительно верхних передних седалищных остей (при внутреннем акушерском исследовании).
При физиологических родах в конце первого периода разрывается плодный пузырь и изливаются околоплодные воды. Такое излитие околоплодных вод называют своевременным. Излитие амниотической жидкости до начала родовой деятельности называют преждевременным, а излияние ее к раскрытию шейки матки на 5см - ранним.
Первый период родов делится на две последовательные фазы:
Латентная (скрытая) фаза - промежуток времени от начала регулярной родовой деятельности до полного сглаживания шейки матки с раскрытием до 3 см в первых родах или до 4 см во всех последующих. Обычно на эту фазу приходится, соответственно, 6-8 часов (у первородящих) и 4-5 часов (у повторнородящих).
Активная фаза - раскрытие шейки матки от 3-4 см до 10 см. Минимальная скорость раскрытия шейки матки в активную фазу, что считается нормой, составляет 1 см / час как в первых, так и в следующих родах. Обычно скорость раскрытия у женщин, рожающих во второй или третий раз больше, чем у рожающих впервые.
Активная фаза разделяется в свою очередь на три подфазы: ускорения, максимального подъема и замедления.
Вывод об эффективности схваток основывается на их силе, продолжительности и частоте, на раскрытии шейки матки в динамике и признаках продвижения головки относительно плоскости входа в малый таз. Но наиболее объективным критерием эффективности родовой деятельности в I периоде является раскрытие шейки матки.
В активной фазе первого периода родов эффективная сократительная активность матки должна отвечать следующим характеристикам: 3-4 схватки за 10 минут, каждая продолжительностью более 40 секунд.
Второй период (период изгнания) длится от момента полного раскрытия шейки матки до рождения ребенка. Важно отличать раннюю фазу второго периода - от полного раскрытия до начала потуг, и активную - непосредственно фазу потуг.
Максимально допустимая продолжительность второго периода у женщин, рожающих впервые и повторно, соответственно, 2 и 1 час без применения эпидуральной анестезии, и 3 и 2 часа с эпидуральной анестезией. Большинство этого времени составляет именно ранняя фаза, когда головка постепенно продвигается по родовому каналу до тазового дна сначала без присоединения потуг, а затем с постепенным появлением и усилением мощного компонента во время схватки.
В ранней фазе второго периода не следует принуждать женщину натуживаться. Организация потуг во время ранней фазы по наличию нормального состояния плода и матери обычно быстро приводит к усталости женщины, нарушению процесса внутреннего поворота головки плода, травмы родовых путей и головки плода, нарушение сердечной деятельности плода и лишним медицинским вмешательством.
Полноценная (спонтанная и активная) мощная деятельность начинается только тогда, когда головка находится на тазовом дне (активная фаза).
Третий период (последовый) продолжается от рождения плода до выделения плаценты с оболочками. При отсутствии признаков кровотечения его продолжительность не должна превышать 30 минут.
Кровопотеря в последовом периоде, которая составляет 0,5% массы роженицы, но не превышает 500 мл считается физиологической.
Единственным объективным методом учета кровопотери является ее измерение.
Внешними методами оценить степень раскрытия шейки матки возможно только приблизительно. Ориентировочно о степени раскрытия шейки матки в родах судят по высоте стояния контракционного кольца. Шейка матки при родах обычно бывает раскрыта настолько, на сколько поперечных пальцев контракционное кольцо расположено выше лонной дуги.
С целью определения динамики раскрытия шейки матки и расположения головки плода в родах проводится внутреннее акушерское исследование, которое выполняют при поступлении женщины в родильное отделение, через каждые 4 часа во время первого периода родов и после излития околоплодных вод (для своевременной диагностики возможного выпадения с течением амниотической жидкости пуповины и мелких частей плода).
Из-за роста риска восходящего инфицирования родового канала дополнительные внутренние акушерские исследования в первом периоде родов допустимы только по показаниям: патологическая частота сердцебиения плода для выяснения причин нарушения его состояния (например - выпадение пуповины) и решения вопроса о способе родоразрешения (кесарево сечение, вакуум-экстракция, акушерские щипцы), при многоплодной беременности после рождения первого плода; неправильное положение плода, или подозрение на вставку головки плода во входе к малому тазу в состоянии разгибания; задержка прогресса родов в связи с неэффективностью маточных сокращений, необходимость оперативного вагинального родоразрешения; кровотечение после 22 недель беременности (в условиях операционной).
Степень опускание головки относительно плоскости входа в таз можно определить с помощью приема Леопольда. Рекомендован также метод абдоминальной пальпации, которым определяется высота стояния головки плода на количество поперечников пальцев над симфизом.
Наружная пальпация головки должно осуществляться непосредственно перед внутренним акушерским исследованием. Это позволяет предотвратить ошибки в определении положения головки в случае формирования большого отека предлежащей части головки плода.
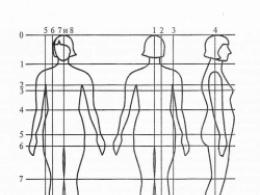
Положение головки плода при внутреннем исследовании можно выяснять по отношению к уровню ягодичных остей - Iinia interspinalis (положение"" 0""). Расстояние от ягодичных остей к плоскости входа в малый таз, равно такому же от остей плоскости выхода из таза. Знак ""-"" означает, что головка находится выше ягодичных остей (ближе к входу в малый таз). Знак"" +"" означает, что головка плода располагается ниже седалищных остей (ближе к выходу таза). Положение головки определяется следующим образом (Рис. 1):
3 - головка над входом в таз; -2 - Головка прижата ко
входу в малый таз; -1 - Головка малым сегментом во входе в малый таз, 0 -
головка большим сегментом во входе в малый таз, +1- Головка в широкой части
малого таза; +2 - Головка в узкой части малого таза, +3 - Головка в выходе из
малого таза. Рис.1 Определение положения головки плода при внутреннем
исследовании
Состояние плода определяют по показателям сердцебиения, цвету околоплодных вод и конфигурации головки.
Сердцебиение плода регистрируют путем периодической аускультации с помощью акушерского стетоскопа, ручного доплеровского анализатора или, по показаниям, фетального мониторинга (кардиотокографии). В норме ЧСС плода находится в пределах 110-170 ударов в минуту.
В случае появления частоты сердечных сокращений плода, выходящих за пределы нормы, необходимо изменить положение тела женщины (следует избегать положения на спине) и провести повторную аускультацию.
При наличии стойких аускультативных нарушений сердцебиения плода проводят кардиотокографические (КТГ) исследования. Следует отметить, что рутинное применение КТГ всем роженицам не целесообразно из-за высокого процента ложноположительных результатов и увеличение частоты акушерских вмешательств, в том числе и оперативных родов.
Цвет околоплодных вод определяется при их излитии и во время каждого внутреннего акушерского исследования. В норме околоплодные воды являются прозрачными. Появление свежего и густого мекония в околоплодных водах свидетельствует об ухудшении состояния плода, особенно в сочетании с нарушением частоты сердечных сокращений плода.
Контроль за состоянием женщины осуществляют путем регистрации следующих показателей: пульс и артериальное давление (каждые 2 часа), температура (каждые 4 часа), моча: объем - при каждом мочеиспускании, но не реже чем каждые 4 часа, наличие белка или ацетона - по показаниям.
беременность тазовый роды плод
2. Клиническое течение и ведение физиологических родов
Основной целью предоставления помощи во время родов является обеспечение безопасности для женщины и ребенка при минимальном вмешательстве в физиологический процесс путем:
Тщательного мониторинга состояния матери, плода и прогрессирования родов;
Создание условий для оказания неотложной помощи роженицы / роженицы и новорожденного;
Проведение мероприятий, направленных на предупреждение инфекционных и гнойно-воспалительных осложнений;
Внедрение и строгое соблюдение принципов "тепловой цепочки".
Наблюдение за ходом первого периода родов, состоянием матери и плода осуществляется с помощью партограммы. Относительно временной оси на партограмме графически отражают следующие показатели:
Течение родов:
Скорость раскрытия шейки матки, определенную методом внутреннего акушерского исследования (каждые 4 часа)
Опускание головки плода, определенное с помощью абдоминальной пальпации (каждые 4 часа)
Частоту (за 10 минут) и продолжительность (в секундах) схваток (каждые 30 минут),
Состояние плода:
Частоту сердцебиения плода, оцененную методом аускультации или ручного доплеровского анализатора (каждые 15 минут)
Степень конфигурации головки плода (каждые 4 часа),
Состояние плодного пузыря и околоплодных вод (каждые 4 часа)
Пульс и артериальное давление (каждые 2 часа),
Температура (каждые 4 часа)
Моча: объем при каждом мочеиспускании, но не реже чем каждые 4 часа, наличие белка или ацетона - по показаниям.
Преимущества партограммы:
Эффективное наблюдение за течением родов
Своевременное выявление отклонения родов от нормального течения
Помощь при принятии решения о необходимости вмешательств
Особое внимание следует обратить на принципы ведения первого периода родов, которые предусматривают мероприятия, направленные на психологическую поддержку роженицы - партнерские роды (присутствие мужа или членов семьи, а в отдельных случаях близких друзей), профилактику утомления роженицы, нарушение состояния плода, недопущение материнского и детского травматизма в родах. Обязательным при ведении родов должен быть свободный выбор женщиной положения (сидя, стоя, с наклоном вперед, лежа на боку и т.д.) (рис.2). Нежелательной считается позиция женщины в родах на спине, которая способствует возникновению аорто-кавальной компрессии. Нарушение кровообращения в матке, негативно влияет на общее состояние роженицы, приводит к резкому снижению артериального давления и ухудшению состояния плода. Кроме того, положение на спине уменьшает интенсивность маточных сокращений и негативно влияет на ход и продолжительность родов. Наиболее оправданным в первом периоде родов является активное поведение женщины, что ускоряет процесс раскрытия шейки матки, уменьшает болезненность схваток, снижает частоту нарушений сердечной деятельности плода.
Отдельно следует отметить необходимость правильного режима дыхания роженицы - быстрый вдох через нос и медленный выдох через рот. Такой способ дыхания способствует как обезболиванию схваток, так и улучшению центральной и маточно-плацентарной гемодинамики. Среди немедикаментозных методов, уменьшают болевые ощущения во время первого периода родов, может использоваться музыкотерапия, а также другие нефармакологические средства снятия боли (душ, ванна, джакузи, массаж).
Применение этих методик вызывает раздражение специфических афферентных
периферических нервных рецепторов, что приводит к росту уровня эндорфинов в
спинномозговой жидкости, которые являются эндогенными обезболивающими
веществами.

Рис.2 Разнообразие свободного выбора позиций в родах
Применение фармакологических обезболивающих средств в родах проводится только при наличии клинических показаний.
Ведение второго периода родов требует:
Измерения артериального давления, пульса у роженицы каждые 10 минут;
Контроль сердечной деятельности плода каждые 5 минут во время ранней фазы, и после каждой потуги во время активной фазы;
Контроль за продвижением головки плода по родовому каналу, который осуществляется с помощью внутреннего акушерского исследования каждый час.
Отдельно следует обратить внимание на то, что длительное стояние головки плода в определенной площади малого таза без динамики продвижения может привести к формированию ректо- и уровагинальних свищей.
Из-за роста риска восходящего инфицирования родового канала дополнительные внутренние акушерские исследования во втором периоде родов допустимы только по показаниям:
Проведение амниотомии, если не происходит своевременного излития околоплодных вод
При многоплодной беременности после рождения первого плода
При принятии решения оперативного вагинального родоразрешения (акушерские щипцы, вакуумэкстракция, экстракция плода за тазовый конец)
Рождение головки плода требует осторожного оказания ручной помощи, целью которой является не только сохранение целостности промежности женщины, но и предупреждение внутричерепной, спинальной и других травм плода.
Защита промежности состоит из пяти приемов:
Предупреждения преждевременного разгибания головки плода - ладонь левой кисти упирается в лобок, пальцами сдерживают стремительное продвижение головки, осторожно нажимая на нее.
Уменьшение напряжения ткани промежности - ладонная поверхность правой кисти располагается на промежности, пальцами сдвигают ткани больших половых губ в сторону промежности.
Выведение головки плода из половой щели - после образования точки фиксации, осторожно снимая боковые края вульварного кольца с головки, позволяют ей разогнуться.
Помощь во время внутреннего поворота плечиков и наружный поворот головки - головку родившегося захватывают обеими руками, осторожно оттягивают книзу до тех пор, пока переднее плечико не подойдет под лобковую дугу.
Высвобождение плечевого пояса - головку захватывают левой рукой и отводят в лоно, правой рукой осторожно снимают ткань промежности с заднего плечика.
После рождения плечевого пояса туловище ребенка охватывают обеими руками, концы пальцев должны находиться в подмышечных ямках. Туловище направляют вверх и вынимают плод.
Существует тактика ведения второго периода родов без защиты промежности. Предоставление свободного положения женщины во время потуг способствует более динамичному прохождению плода через родовые пути, при этом наиболее эффективными являются позиции сидя на корточках, сидя на стуле, стоя, лежа на боку (рис.2).
Важно подчеркнуть, что только при необходимости во время периода изгнания, может быть проведено вспомогательное рассечение промежности (перинео- и эпизиотомия).
Показаниями к проведению вскрытия промежности являются:
Осложненные вагинальные роды (вакуум экстракция, акушерские щипцы, ягодичное предлежание)
Наличие рубцовых изменений промежности после вскрытия в предыдущих родах, особенно после плохого заживления
Дистресс плода во втором периоде родов
Следует отметить, что использование эпизиотомии по показаниям (угроза разрыва промежности) не всегда является обоснованным. Отсутствие четких объективных критериев угрозы разрыва промежности является основой для более широкого использования эпизиотомии, которая является ни чем иным, чем ятрогенным разрывом промежности второй степени. В большинстве случаев, когда при наличии так называемой угрозы разрыва промежности, рассечение промежности не проводится, происходит спонтанный разрыв только кожи промежности и слизистой оболочки влагалища, без поражения мышц тазового дна (разрыв первой степени).
Сразу после рождения акушерка преподает ребенка на живот матери, осуществляет обсушивание головы и тела ребенка предварительно подогретой стерильной пеленкой, одевает ребенку чистые шапочку и носки, накрывает сухой чистой пеленкой и одеялом. Одновременно врач педиатр-неонатолог, а при его отсутствии врач акушер-гинеколог, осуществляет первичную оценку состояния новорожденного.
После окончания пульсации пуповины, но не позднее 1 мин. после рождения ребенка акушерка, заменив стерильные перчатки, пережимает и пересекает пуповину, при условии удовлетворительного состояния ребенка оставляет ребенка на груди матери.
При появлении поискового и сосательного рефлекса (ребенок поднимает голову, открывает широко рот, ищет грудь матери) акушерка помогает осуществить первое раннее прикладывание ребенка к груди матери. Через 30 мин. после рождения ребенка акушерка электронным термометром измеряет новорожденному температуру тела в аксиллярной области и записывает результаты термометрии в карте развития новорожденного.
После проведения контакта матери и ребенка «глаза в глаза» (но не позднее первого часа жизни ребенка) акушерка после обработки рук проводит новорожденному профилактику офтальмии с применением 0.5% эритромициновой или 1% тетрациклиновой мази согласно инструкции применения однократно.
Контакт "кожа-к-коже" проводится не менее 2 часов в родильном зале, при условии удовлетворительного состояния матери и ребенка. После завершения контакта "кожа-к-коже" акушерка, переводит ребенка на согретый пеленальный стол, осуществляет обработку пуповины, измерение роста, окружности головы и грудной клетки, взвешивания, одевает ребенку чистые ползунки, распашонку, шапочку, носки, перчатки.
Ребенок, вместе с матерью накрывается одеялом и переводится в палату совместного пребывания с соблюдением условий тепловой цепочки. Тепловая цепочка - это комплекс мероприятий, которые внедряются во время родов и в первые дни после рождения ребенка с целью уменьшения потерь тепла у всех новорожденных. Невыполнение хотя бы одного из этих мероприятий разрывает тепловую цепочку и ставит новорожденного под угрозу переохлаждения. Несоблюдение тепловой цепочки повышает риск развития у новорожденного гипогликемии, метаболического ацидоза, инфекции, дыхательных расстройств, поражений центральной нервной системы (кровоизлияния, судороги).
Благодаря ряду преимуществ активное ведение третьего периода родов является наиболее распространенной тактикой в мире и рекомендовано Всемирной Организацией Здравоохранения, Международной Федерацией акушеров - гинекологов и Международной Конфедерацией Акушерок.
Применение методики активного ведения третьего периода во время каждых родов позволяет снизить частоту послеродового кровотечения, обусловленного атонией матки на 60%, а также уменьшить количество послеродовой кровопотери и необходимость гемотрансфузии.
Стандартные компоненты активного ведения третьего периода родов включают:
Введение утеротоников:
Рождение последа путем контролируемых тракций за пуповину при отводе матки ладонью от лона;
Массаж матки через переднюю брюшную стенку после рождения последа.
Правила введения утеротоников: в течение первой минуты после рождения ребенка пропальпировать матку для исключения наличия в ней второго плода, при его отсутствии - ввести 10 ЕД окситоцина внутримышечно. Если в наличии нет окситоцина можно использовать - эргометрин - 0,2 мг в / м. Нельзя использовать эргометрин женщинам с преэклампсией, эклампсией и гипертензией.
Никогда не проводить тракцию (подтягивание) за пуповину без применения контртракциии (отвод) хорошо сокращенной матки от лона. Проведение тракции за пуповину без сокращения матки может привести к выворачиванию матки.
После рождения плаценты удерживают ее двумя руками и осторожно поворачивают, выкручивая оболочки, медленно подтягивают плаценту вниз для окончания родов. В случае обрыва оболочек, осторожно обследуют влагалище и шейку матки в стерильных перчатках. При выявлении оболочек используют зажим для удаления остатков.
Внимательно осматривают плаценту и убеждаются в ее целостности. Если участок материнской поверхности отсутствует, или есть участок оборванных оболочек с сосудами, есть повод заподозрить задержку участков плаценты и предпринять необходимые меры.
После рождения последа немедленно проводят массаж матки через переднюю брюшную стенку женщины, пока она не станет плотной. В дальнейшем пальпируют матку каждые 15 мин. течение первых 2-х часов, чтобы быть уверенными в том, что после массажа матка не расслабляется, а остается плотной. При необходимости проводят повторный массаж.
Активное ведение 3-го периода родов должно быть предложено каждой женщине, поскольку оно снижает частоту послеродовых кровотечений, возникающих вследствие атонии матки.
Проводится тщательное наблюдение за общим состоянием роженицы, признаками отслойки плаценты, количеством кровяных выделений.
При появлении признаков отслойки плаценты - необходимо предложить женщине «поднатужиться», что приведет к рождению последа.
Признаками отслаивания плаценты являются:
Признак Шредера: если плацента отделилась и спустилась в нижний сегмент или в вагину, дно матки поднимается вверх и располагается выше и вправо от пупка; матка принимает вид песочных часов.
Признак Чукалова - Кюстнера: при нажатии ребром ладони на надлобковую
участок в случае отделения плаценты матка поднимается вверх, пуповина не
втягивается во влагалище. (Рис. 3.)

Рис. 3. Признак Чукалова-Кюстнера: а - плацента не
отделилась б - плацента отделилась
Признак Альфельда: лигатура, которая находится на пуповине у половой щели роженицы, при отделении плаценты спускается на 8 - 10 см ниже вульварного кольца.
Признак Довженко: женщине предлагается глубоко дышать: если при выдохе пуповина не втягивается во влагалище, то плацента отделилась.
Признак Клейна: роженице предлагается потужиться, если при этом пуповина не втягивается во влагалище, то плацента отделилась.
Для удаления последа, который отделился, пользуются внешними методами.
Способ Абуладзе. После опорожнения мочевого пузыря передняя брюшная стенка берется обеими руками в складку таким образом, чтобы плотно захватить прямые мышцы живота. После этого предлагается роженице потужиться. Послед при этом легко рождается благодаря значительному уменьшению объема брюшной полости. (Рис. 4)
Метод Креде-Лазаревича:
) опорожняют мочевой пузырь;
) приводят дно матки в срединное положение;
) обхватывают дно матки рукой с таким расчетом, чтобы ладонные поверхности четырех пальцев располагались на задней стенке матки, ладонь на дне матки, а большой палец - на передней ее стенке (Рис. 5);
) одномоментно надавливают на матку всей кистью в двух
направлениях (пальцами - спереди назад, ладонью - сверху вниз) в направлении
лобка до тех пор, пока послед не родится из влагалища.

Рис. 4. Метод Абуладзе

Рис. 5. Метод
Креде-Лазаревича
При отсутствии признаков отслойки плаценты и наружного
кровотечения в течение 30 минут после рождения плода - производится ручное
отделение и выделение последа. После выделения плаценты необходимо ее
тщательный осмотр (убеждение в целостности плаценты с оболочками). Обзор
родовых путей после родов (с помощью влагалищных зеркал) выполняется только при
наличии кровотечения, после оперативных вагинальных родов или при неуверенности
врача за целостность родовых путей (стремительные роды, роды вне больничного
заведения).
3. Современные аспекты вопроса ведения родов при тазовом предлежании плода
Тазовое предлежание плода наблюдается примерно в 3-4% родов, при этом перинатальная смертность составляет 24,3-25,4%. Важно отметить, что такой неблагоприятный перинатальный исход наблюдается даже при исключении таких факторов, как недоношенность и врожденные аномалии, что обусловлено рядом осложнений, характерных для родов в тазовом предлежании. Нередко тазовое предлежание сочетается с клиническими проявлениями плацентарной недостаточности (ПН) (гипоксия плода и синдром задержки его роста), пороками развития плода, нарушениями его функционального состояния на фоне внутриутробного инфицирования. Дети, родившиеся в тазовом предлежании, значительно чаще нуждаются в интенсивном лечении. У них в 10 раз чаще, чем у детей, родившихся в головном предлежании, отмечаются поражения центральной нервной системы. Даже при тщательном отборе пациенток для влагалищных родов у рожденных ими детей значительно чаще диагностируются асфиксия, ацидоз, родовые травмы, возникает необходимость искусственной вентиляции легких. При этом у каждой третьей женщины (34%), тем не менее, ввиду развившихся осложнений в родах возникает необходимость в абдоминальном родоразрешении.
Основными причинами гибели детей при родах в тазовом предлежании являются родовой травматизм, церебральные поражения, тяжелая асфиксия при задержке рождения головки, выпадение и сдавление петель пуповины.
Недостаточная эффективность способов антенатальной коррекции, высокие уровни перинатальной заболеваемости и смертности при родоразрешении через естественные родовые пути определяют высокую частоту кесарева сечения, достигающую в настоящее время 70-85%. Высокая частота кесарева сечения при тазовых предлежаниях плода является в настоящее время одним из определяющих факторов возрастающей частоты абдоминального родоразрешения. В целом в структуре показаний к кесареву сечению на долю тазового предлежания плода приходится от 9,6% до 23,4%. Вместе с тем, увеличение частоты абдоминального родоразрешения приводит к повышенной заболеваемости матери. Смертность женщин при кесаревом сечении, произведенном по поводу тазового предлежания плода, составляет 0,10-0,15%, в то время как общая материнская смертность в среднем составляет 0,02-0,03%.
Существуют работы, указывающие на обязательную необходимость производства
операции кесарева сечения. С другой стороны, нельзя не принимать во внимание
мнение акушеров, являющихся приверженцами консервативного ведения родов.
Согласно данным Американской коллегии акушерства и гинекологии и
многоцентрового исследования методов родоразрешения, плановое кесарево сечение
при тазовом предлежании до 2001 года производили лишь в 25,0% случаев.
Выводы
Роды - это завершающий этап беременности, и от правильности его ведения во многом зависит дальнейшее состояние здоровья матери и плода. Благодаря своевременности и адекватности мер, принимаемых медицинским персоналом в течение родов, удается избежать многих осложнений, поэтому в нашей стране роды в основном проводятся в специализированных родовспомогательных учреждениях, оснащенных современным оборудованием. В последнее время ведение родов носит выжидательно-активный характер, что подразумевает не только тщательное наблюдение за состоянием роженицы и плода во время родов, но и профилактику, и коррекцию отклонений в ходе родоразрешения, а при необходимости - и экстренное родоразрешение.
Ведение беременности и родов в нашей стране основано на принципе
преемственности при оказании медицинской помощи в лечебных учреждениях
различного уровня (районного, городского, областного). Это позволяет
заблаговременно выявлять риск неблагоприятного исхода беременности и родов для
женщины и новорожденного, и направлять беременных в соответствующий акушерский
стационар, что дает возможность соблюдения этапности естественного
родоразрешения.
Список литературы
1. Акушерство. Национальное руководство (+ CD-ROM): - Москва, ГЭОТАР-Медиа, 2011 г.- 1216 с.
2. Бодарева М. В. Выбор оптимального метода родоразрешения при тазовом предлежании плода: автореф. дисс. ... канд. мед. наук: 14.00.01 / Бодарева М. В. - М., 2006.
3. Клинические лекции по акушерству и гинекологии: Под редакцией А. Н. Стрижакова, А. И. Давыдова, Л. Д. Белоцерков - Санкт-Петербург, Медицина, 2004 г.- 624 с
4. Руководство Дьюхерста по акушерству и гинекологии для последипломного обучения: Под редакцией Ч. Р. Уитфилда - Санкт-Петербург, Медицина, 2003 г.- 808 с.
5. Справочник по акушерству, гинекологии и перинатологии: Под редакцией Г. М. Савельевой - Санкт-Петербург, Медицинское информационное агентство, 2006 г.- 720 с.
Стандарты ведения родов одноплодных, родоразрешение посредством кесарева сечения
Протоколы ведения родов одноплодных, родоразрешение посредством кесарева сечения
Роды одноплодные, родоразрешение посредством кесарева сечения
Профиль:
акушерско-гинекологический.
Этап:
стационар (с оперативным вмешательством).
Цель этапа:
Определение показаний к проведению кесарева сечения, заблаговременная госпитализация беременной группы риска в акушерский стационар, своевременное проведение оперативного родоразрешения, профилактика возможных осложнений в послеоперационном периоде.
Длительность лечения:
7-8 дней.
Коды МКБ:
O82 Роды одноплодные, родоразрешение посредством кесарева сечения
O82.0 Проведение элективного кесарева сечения
O82.1 Проведение срочного кесарева сечения
O82.2 Проведение кесарева сечения с гистерэктомией
O82.8 Другие одноплодные роды путем кесарева сечения
O82.9 Роды путем кесарева сечения неуточненного.
Определение: Кесарево сечение – метод оперативного родоразрешения, при котором плод извлекается путем чревосечения с последующим вскрытием полости матки.
Классификация:
1. Экстренное кесарево сечение должно быть проведено незамедлительно при возникновении ситуаций, угрожающих жизни плода или роженицы, когда родоразрешение через естественные родовые пути невозможно либо затруднено, либо слишком опасно для плода.
2. Плановое кесарево сечение проводится по абсолютным или относительным показаниям к оперативному родоразрешению со стороны матери и/или плода в доношенном сроке беременности до начала регулярной родовой деятельности.
Факторы риска:
1. Многоплодная беременность;
2. Аномалии прикрепления плаценты;
3. Тазовое предлежание плода;
4. Первичный эпизод герпетической инфекции;
5. Подозрение на вирусный гепатит В,С;
6. Подозрение на ВИЧ;
7. Крупный плод;
8. Рубец на матке;
9. Возраст первородящей 30 лет и более;
10. Анатомически узкий таз;
11. Аномалии развития женских половых органов;
12. Отягощенный акушерско-гинекологический анамнез;
13. Тяжелые экстрагенитальные заболевания, при которых роды через естественные родовые пути противопоказаны;
14. Неправильное положение плода
15. Плацентарная недостаточность.
Поступление: экстренное.
Критерии диагностики: (показания к операции):
Абсолютные показания:
1. Анатомически узкий таз III- IV ст. сужения;
2. Клиническое несоответствие таза матери и головки плода;
3. Полное предлежание плаценты;
4. Неполное предлежание плаценты с выраженным кровотечением при неподготовленных родовых путях;
5. Преждевременная отслойка нормально расположенной плаценты с выраженным кровотечением при неподготовленных родовых путях;
6. Угрожающий или начинающийся разрыв матки;
7. Опухоли органов малого таза, препятствующие рождению ребенка;
8. Неполноценный рубец на матке после оперативных вмешательств на ней;
9. Состояние после операции по восстановлению мочеполовых и кишечно-полостных свищей;
10. Незажившие разрывы шейки матки III степени, грубые рубцовые изменения шейки матки и влагалища;
11. Тяжелые формы преэклампсии и эклампсия – при безэффективности консервативного лечения и неподготовленности родовых путей;
12. Экстрагенитальный рак и рак шейки матки;
13. Резко выраженное варикозное расширение вен в области влагалища и вульвы;
14. Экстрагенитальные заболевания (тяжелые заболевания ССС с явлениями декомпенсации, некоторые заболевания головного мозга, осложненная миопия высокой степени, отслойка сетчатки и др.);
15. Высокий риск передачи инфекции плоду (ВИЧ, ВПГ, вирусного гепатита В, С);
16. Поперечное положение плода в отсутствии условий для родоразрешения через естественные родовые пути.
Относительные показания:
1. Аномалии родовой деятельности, не поддающиеся консервативной терапии
2. Неправильное вставление и предлежания головки плода;
3. Предлежание и выпадение петель пуповины;
4. Пороки развития матки;
5. Тазовое предлежание плода в сочетании с другой акушерской патологией, возрастом первородящей старше 30 лет или ОАА;
6. Возраст первородящей старше 30 лет в сочетании с акушерской или экстрагенитальной патологией;
7. Внутриутробная гипоксия плода различного генеза не поддающаяся медикаментозной коррекции;
8. Переношенная беременность в сочетании с акушерской патологией или ОАГА;
9. Многоплодная беременность (тройня и более, поперечное положение первого или обоих плодов, внутриутробная гипоксия, тазовое предлежание обоих плодов);
10. Длительное бесплодие в анамнезе в сочетании с другими отягащающими факторами.
Плановое кесарево сечение может быть произведено по сумме относительных показаний.
1. Общий анализ крови (гемоглобин, гематокрит, тромбоциты, свертываемость крови);
2. Общий анализ мочи;
3. Группа крови и Rh-фактор матери;
4. Биохимический анализ крови;
5. Коагулограмма;
При плановом поступлении перед госпитализацией:
6. бакпосев из цервикального канала с определением чувствительности к антибиотикам,
7. ЭКГ;
8. консультации терапевта, ЛОР, окулиста.
Перечень основных диагностических мероприятий:
1. ЭКГ;
2. Аускультация или КТГ плода;
3. УЗИ (локализация плаценты, степень зрелости плода);
4. Осмотр анестезиолога;
5. Осмотр других узких специалистов при ЭГЗ;
6. определение сахара крови.
Тактика лечения:
1. Родоразрешение путем операции кесарево сечение является наиболее предпочтительным по сравнению с другими видами оперативного родоразрешения во II периоде родов (акушерские щипцы, вакуум-экстракция плода).
2. Время проведения экстренного кесарева сечения определяется специалистом акушером-гинекологом согласно показаниям, обязательно участие в операции врачей акушеров-гинекологов, анестезиолога, неонатолога, акушерки. Стационар обязан обеспечить условия для проведения экстренного кесарева сечения при возникновении неотложных состояний.
3. С момента появления показаний к родоразрешению путем операции кесарево сечение до начала операции должно проходить не более 30 минут.
Родоразрешение путем операции кесарево сечение связано с риском развития серьезных осложнений:
Возможные осложнения у родильницы:
1. Разрыв матки при последующих беременностях;
2. Истинное приращение плаценты;
3. Преждевременная отслойка плаценты;
4. Инвазивная болезнь плаценты;
5. Высокий анестезиологический риск;
6. Риск развития аспирационного синдрома;
7. Увеличение кровопотери более 1000 мл;
8. Высокий инфекционный риск;
9. Риск венозной тромбоэмболии;
10. Риск хирургической травмы мочеточников, мочевого пузыря;
11. Риск материнской смертности увеличивается в 4 раза;
12. Необходимость проведения кесарева при последующих беременностях;
13. Риск гистреэктомии.
Возможные осложнения у плода:
1. Респираторный дистресс синдром плода;
2. Необходимость вспомогательной вентиляции легких.
Хирургическая техника проведения кесарева сечения:
1. Согласно последним стандартам кесарево сечение должно проводится в двойных перчатках с целью профилактики передачи ВИЧ.
2. Оптимальным методом рассечения кожи является поперечный разрез по Joel-Cohen (прямой разрез кожи на 3 см выше верхнего края лобкового симфиза, подлежащие мягкие ткани вскрываются тупо, при необходимости – остро с помощью ножниц), так как данная техника связана с укорочением времени оперативного вмешательства и уменьшением частоты возникновения гнойно-септических осложнений в послеоперационном периоде.
Рассечение подлежащих тканей скальпелем сопровождается увеличением риска гнойно-септических осложнений.
3. При хорошо сформированном нижнем сегменте матки тупое вскрытие маточной стенки предпочтительнее острому, так как связано с уменьшением интраоперационной кровопотери, частотой послеродового кровотечения и необходимости гемотрансфузии.
4. При проведении операции, послед удаляется потягиванием за пуповину, что уменьшает риск послеродового эндометрита.
5. С целью профилактики кровотечения в/в медленно вводится 5 ЕД окситоцина или 5 ЕД интрамиометрально после извлечения плода.
6. При экстраперитонеальном извлечении тела матки для восстановления целостности ее стенки значительно увеличивается риск инфекционных осложнений и послеродового кровотечения.
7. Однорядный шов наиболее предпочтителен для восстановления стенки матки.
8. Ушивание висцеральной брюшины ведет за собой увеличение болевых ощущений у родильницы в послеоперационном периоде, что диктует необходимость назначения обезболивания, увеличивает время оперативного вмешательства.
9. Ушивание подкожной жировой клетчатки показано при ее толщине более 2 см, поскольку в данном случае увеличивается риск развития гнойно-септических заболеваний.
10. Не рекомендуется использование дренажа поверхностной раны, поскольку частота развития гнойно-септических заболеваний и гематом не уменьшается.
11. Во время кесарева сечения необходимо проведение интраоперационной антибиотикопрофилактики цефалоспоринами I поколения или ампициллином, что значительно уменьшает риск развития эндометрита, инфекций мочевыделительных путей и раны.
Послеоперационный уход:
1. Показан ранний контакт новорожденного и матери кожа-к-коже.
2. Прикладывание новорожденного к груди показано как можно скорее после проведения кесарева сечения.
3. При отсутствии противопоказаний с целью обезболивания в послеоперационном периоде используются нестероидные противовоспалительные препараты, что значительно уменьшает необходимость применения опиоидных препаратов.
Перечень основных медикаментов: нет.
Перечень дополнительных медикаментов:
1. Окситоцин раствор для инъекций 5 ЕД/мл в ампуле.
2. Ампициллин порошок для приготовления инъекционного раствора 500 мг, 1000 мг.
Критерии перевода на следующий этап лечения:
Удовлетворительное состояние новорожденного и родильницы, отсутствие осложнений со стороны матери и новорожденного.
Роды - это сложный, эволюционно подготовленный биологический процесс изгнания из матки плода и плаценты с оболочками и околоплодными водами.
Физиологические роды наступают после окончания цикла развития плода в среднем через 10 акушерских месяцев (280 дней или 40 нед).
Роды, наступающие при сроке беременности от 38 до 42 нед, называются своевременными (или срочными), в 22-37 нед - преждевременными и в 42 нед и более - запоздалыми. Прерывание беременности до 22 нед называется спонтанным абортом.
причины возникновения
РОДОВОЙ ДЕЯТЕЛЬНОСТИ
Важную роль в подготовке организма беременной к родам играет процесс формирования в центральной нервной системе так называемой родовой доминанты. Родовая доминанта - это динамическая рефлекторная система, объединяющая и направляющая работу высших нервных центров и исполнительных органов в период беременности и родов. Формирование доминанты связано с усилением реакций на интероцептивные раздражители, постоянной афферентной импульсацией от плодного яйца. Проявлением нейрогенной готовности организма к родам является преобладание процессов торможения в коре головного мозга и повышение возбудимости подкорковых структур.
Рефлекторные реакции связаны с воздействием на нервную систему гуморальных факторов и тонуса симпатического (адренергического) и парасимпатического (холинергического) отделов нервной системы. Симпатико-адреналовая система участвует в регуляции гомеостаза и моторной функции матки. Началу родов предшествуют повышение активности адренергической нервной системы и калликреин-кининовой
системы, изменение электролитного состава крови (повышение уровня калия и кальция, снижение уровня магния) и значительные эндокринные изменения. Огромную роль в развитии родовой деятельности играют материнские (окситоцин, простагландины), плацентарные (эстрогены, прогестерон) и плодовые гормоны коры надпочечников.
Начало родов следует рассматривать как результат процесса взаимосвязанного развития морфологических, гормональных и биофизических состояний. Однако механизмы запуска родов до сих пор остаются неясными. Ранние представления о родах как о процессе изгнания чужеродного тела недостаточно обоснованы. Изучение механизма действия эстрогенов в развитии родовой деятельности показало их активное участие в подготовке нервно-мышечного аппарата матки к родам, влияние на синтез актомиозина, активность АТФ-азы и ацетилхолинэстеразы, а также на некоторые биоэнергетические (макроэргические компоненты и электролитный состав) и гистохимические показатели миометрия. Эстрогены повышают чувствительность рецепторов миометрия к окситоцину, стимулируют активность фосфолипазы А 2 , что ведет к высвобождению арахидоновой кислоты, являющейся предшественником простагландинов. Однако вопрос о роли эстрогенных гормонов в наступлении родового акта остается до сих пор дискуссионным.
СОВРЕМЕННЫЕ ПРЕДСТАВЛЕНИЯ О МЕХАНИЗМАХ ИНИЦИАЦИИ РОДОВОЙ ДЕЯТЕЛЬНОСТИ
Стремительный прогресс во многих областях медицины, ряд тонких экспериментально-клинических исследований позволили из бесчисленного множества теорий и предположений о причинах наступления родов выделить следующие: теория «прогестеронового блока», окситоциновая теория, простагландиновая теория и теория коммуникационных связей матери и плода.
Теория «прогестеронового блока». В 1956 г. в Американском журнале анатомии в статье «Progesterone block» Csapo опубликовал результаты своих наблюдений. Более 30 лет эта теория занимала ведущие позиции в представлениях акушеров о механизмах развертывания спонтанной родовой деятельности и объясняла снижение сократительной активности матки гиперполяризацией мембран клеток миометрия под влиянием
прогестерона. Данные о том, что клетки миометрия, расположенные над плацентой, обладают более высоким мембранным потенциалом, чем клетки вне плацентарных участков, позволили прийти к заключению: плацента оказывает местное действие на миометрий, называемое «прогестероновым блоком». Однако дальнейшие исследования в различных клиниках мира показали: ни снижение уровня прогестерона в конце беременности в результате «старения» плаценты, ни введение больших доз прогестерона не влияют на сократительную деятельность матки. В настоящее время предполагается: роль прогестерона сводится к ингибиции синтеза децидуальной оболочкой простагландинов.
Успешное клиническое применение окситоцина для индукции родов позволило предположить: пусковая роль в начале родовой деятельности принадлежит окситоцину - гормону задней доли гипофиза. Окситоциновая теория была разработана группой уругвайских специалистов под руководством Caldeyro-Barcia еще в 1957 г. Однако и она оказалась несостоятельной, несмотря на синхронность увеличения во время родов содержания не только материнского, но и плодового окситоцина. После разработки точных методов определения окситоцина в крови выяснилось: у человека и многих животных уровень окситоцина в крови матери нарастает не перед родами и даже не в начале родов, а лишь в период изгнания. Однако окситоцин играет определенную роль в родовом процессе, поскольку к концу беременности происходит значительное увеличение числа рецепторов окситоцина в тканях миометрия. Связываясь с ними, окситоцин стимулирует выброс простагландинов децидуальной тканью и увеличивает проницаемость для ионов кальция, которые в свою очередь активизируют актин и миозин. Фермент окситоциназа (разрушающий окситоцин), вырабатываемый плацентой, поддерживает динамическое равновесие окситоцина в плазме крови.
Простагландиновая теория. Внимание акушеров-гинекологов к простагландинам впервые было привлечено после успешного применения простагландина Е для подготовки шейки матки. Дальнейшие исследования выявили значительное возрастание синтеза простагландинов непосредственно перед родами, а также во время родов, что свидетельствовало о важной роли их в инициации и развитии родовой деятельности. Основными причинами увеличения синтеза ПГ являются гормональные факторы (изменение соотношения эстрогена и прогестерона, окситоцин, гормоны коры надпочечников плода), обусловливающие перераспределение маточного кровотока и ишемию децидуальной и плод-
ных оболочек 1 . В участках дегенерации эпителия decidua и амниона из лизосом высвобождаются фосфолипазы, увеличиваются уровень арахидоновой кислоты и экскреция простагландинов, что обеспечивает возбуждение миометрия, раскрытие кальциевых каналов и инициацию родовой деятельности. В свою очередь усиленное функционирование почек плода, продуцирование ими мочи в околоплодные воды приводит к изменению состава последних, а затем - к деструкции амниона.
Ряд исследователей возвращаются к мысли Гиппократа, что в норме начало родового акта определяется плодом через коммуникационные связи с матерью путем подачи сигнала к рождению. Наиболее интересна гипотеза Лиггинса: согласно ей, сигналом к началу родов служит выброс кортизола плодом. Исследования проводились на овцах. Гипофиз- или адреналэктомия удлиняли срок беременности, а введение кортизола и АКТГ плоду вызывало преждевременные роды. В 1933 г. Мальпас описал задержку родов у беременных анэнцефалами и предположил: причина этого - дефект системы гипоталамус-гипофиз-надпочечники. Начало подготовительного периода к родам совпадает с началом созревания эпифизарно-гипоталамо-гипофизарной системы плода. Выброс гормонов надпочечников плода в фетоплацентарное и материнское кровообращение изменяет метаболизм стероидов (происходит снижение уровня прогестерона за счет действия кортизола плода на 17-α гидроксилазу и 17-20-лиазу плаценты) в пользу увеличение выработки эстрогенов. Выброс кортизола вызывает экскрецию с мочой теплостойкого протеина - вещества, активирующего фосфолипазу, что приводит к освобождению арахидоновой кислоты и резкому повышению выработки простагландинов. Возможно, кортизол играет роль в процессе дегенерации эпителия децидуальной оболочки и амниона за счет гемоконстриктивной ишемии оболочек, что приводит к выбросу ферментов лизосом, стимулирующих выработку простагландинов, и ограничивает длительность гестации.
1 Радиоизотопные методы исследования маточного кровотока показали, что в конце беременности 85% крови, поступающей в матку, устремляется в межворсинчатое пространство и лишь 15% - к эндометрию. Вследствие регионарного перераспределения кровотока по мере прогрессирования беременности за счет уменьшения кровоснабжения эндо- и миометрия в указанных тканях нарастает гипоксия.
ВЛИЯНИЕ РОДОВ НА ОРГАНИЗМ МАТЕРИ
Роды - это период значительного расхода энергии, главным образом за счет сокращений матки. В основном энергия обеспечивается метаболизмом гликогена. В настоящее время в акушерской практике принято следующее: женщина не получает питания при наступлении родов и запасы гликогена в ее организме быстро исчерпываются, а энергия образуется за счет окисления жира. Это может привести к накоплению кетонов в крови, образованию D-3 гидроксибутеровой кислоты и (в меньшей степени) молочной кислоты. Впоследствии развивается умеренный метаболический ацидоз, в основном во II периоде родов, хотя рН крови остается в нормальном диапазоне - от 7,3 до 7,4 - за счет компенсации умеренным дыхательным алкалозом, возникающим из-за гипервентиляции, которая в данном случае - обычное явление. Дополнительный расход энергии приводит к умеренному повышению температуры тела, сопровождающемуся потоотделением и потерей жидкости организмом. При дегидратации отмечается повышение концентрации глюкозы в крови, что сопровождается гиперинсулинемией. Возрастает уровень глюкозы в крови плода, и в результате снижается рН в артериальной крови пуповины. Гиперинсулизм плода, как правило, возникает при внутривенном введении беременной не менее 25г глюкозы. Это может привести к неонатальной гипогликемии. Температура тела в течение родов при отсутствии кетоацидоза составляет не более 37,8 °С. Лейкоцитоз может превышать 20х10 9 /л.
Наибольшую нагрузку в процессе родового акта испытывает сердечно-сосудистая система. Функциональная работа сердца (ударный объем и ЧСС) возрастает на 12% в периоде раскрытия и на 30% в периоде изгнания. В среднем артериальное давление повышается примерно на 10%, а в момент схватки может быть значительно большим. Эти изменения в работе сердца прогрессивно увеличиваются в соответствии с силой маточных сокращений. В конце родов происходит повышение давления на 20-30 мм рт.ст. и увеличение кровотока по большому кругу. После родов происходит дальнейшее изменение в работе сердца. Обычно в течение 3-4 дней наблюдается умеренная брадикардия и повышение ударного объема. Эти изменения могут оказаться опасными у женщин с декомпенсированной сердечной патологией или выраженной анемией.
КЛИНИЧЕСКОЕ ТЕЧЕНИЕ РОДОВ
Наступлению родов предшествует подготовительный, или прелиминарный, период (с 38 нед до наступления родов), который характеризуется сложными нейрогуморальными изменениями системы мать-плацента-плод и анатомическими изменениями в матке (формирование нижнего сегмента, структурные изменения шейки матки - «созревание»).
Прелиминарный период (с 38 нед до наступления родов) характеризуется:
Формированием родовой доминанты ЦНС на стороне расположения плаценты (клиника: сонливость, снижение массы тела на 1-2 кг);
Преобладанием активности адренергической нервной системы и повышением активности ацетилхолина;
Увеличением секреции эстриола с изменением соотношения эст- рогены/прогестерон, повышением секреции кортизола плодом;
Изменением электролитного состава крови (повышение уровня калия и кальция, снижение уровня магния);
Формированием нижнего сегмента матки;
Фиксацией предлежащей части плода;
Структурными изменениями шейки матки («зрелая» шейка матки);
Появлением «предвестников» родов.
Ряд клинических симптомов, возникающих за 1-2 нед до начала родовой деятельности, объединены понятием «предвестников» родов. К ним относят: перемещение центра тяжести тела беременной кпереди («гордая поступь»), опущение дна матки вследствие формирования нижнего сегмента и прижатия предлежащей части плода ко входу в малый таз, выделение «слизистой пробки» из цервикального канала, повышение тонуса матки и появление кратковременных, нерегулярных схваткообразных болей внизу живота и пояснице, продолжающихся не более 6 ч («ложные» или подготовительные схватки).
Наиболее достоверным клиническим тестом оценки степени биологической готовности организма к родам является определение степени «зрелости» шейки матки 1 . При влагалищном исследовании выявляют
1 Процесс «созревания» обусловлен изменениями в соединительной ткани шейки, а именно образованием гидрофильных «молодых» коллагеновых волокон, их частичным рассасыванием и замещением основным веществом, главным компонентом которого является кислый мукополисахарид хондроитинсульфат. Вследствие полимеризации хондроитинсульфата повышается гидрофильность тканей, и коллаген расщепляется на тонкие фибриллы, что клинически проявляется разрыхлением шейки матки и расширением цервикального канала.
основные признаки зрелости шейки в баллах по специальной шкале (табл. 8). Степень зрелости оценивается по сумме баллов: 0-2 балла - «незрелая» шейка, 3-4 балла - «недостаточно зрелая», 5-8 баллов - «зрелая» шейка матки.
Таблица 8
Критериями начавшихся родов являются: регулярные схватки, сопровождающиеся структурными изменениями (укорочение и раскрытие) шейки матки. От начала родов и до их окончания беременная называется роженицей. После рождения последа наступает послеродовый период, и роженица называется родильницей. Первые 2 ч после родов определяют как ранний послеродовый период.
Роды разделяют на три периода: I - период раскрытия, II - период изгнания, III - последовый (табл. 9).
Периодом раскрытия называют время от начала регулярных схваток до полного открытия шейки матки.
Периодом изгнания называют время от момента полного открытия шейки матки до рождения плода.
Последовым периодом называют время от рождения плода до рождения последа (плацента, плодные оболочки, пуповина).
Таблица 9
Характеристика периодов родов
Родовые изгоняющие силы
1. Схватки - периодические, повторяющиеся непроизвольные сокращения матки.
2. Потуги - одновременные со схватками сокращения мышц передней брюшной стенки, и тазового дня, возникающие рефлекторно при давлении головкой на мышцы тазового дна.
ТЕЧЕНИЕ I ПЕРИОДА РОДОВ (период раскрытия)
Раскрытие шейки матки и сглаживание у перво- и повторнородящих женщин происходит по-разному. Перед родами у первородящих наружный и внутренний зев закрыты. Раскрытие начинается с внутреннего зева. Цервикальный канал и шейка матки укорачиваются и постепенно сглаживаются. Затем начинает раскрываться наружный («акушерский» или «маточный») зев.
У повторнородящих в конце беременности канал шейки матки проходим для одного-двух пальцев. Сглаживание шейки матки и раскрытие наружного зева происходят одновременно.
Изменения миометрия в родах характеризуются процессами контракции (сокращение мышечных волокон), ретракции (смещение мышечных волокон с нарастающим утолщением тела матки и растяжением нижнего сегмента) и дистракции (сглаживание шейки матки, связанное с ретракционной перегруппировкой мышечных волокон.
В процессе I периода родов под действием регулярных схваток происходит сглаживание и раскрытие шейки матки. Головка плода прижимается к плоскости входа в малый таз, и образуется внутренний пояс соприкосновения - место охвата головки стенками таза с разделением околоплодных вод на передние и задние. Формируется плодный пузырь - нижний полюс плодного яйца, внедряющийся с околоплодными водами в цервикальный канал и способствующий сглаживанию шейки матки и раскрытию зева. При этом гидравлическое действие плодного пузыря возникает только при достаточном количестве околоплодных вод и хорошей родовой деятельности. Плодный пузырь при физиологических родах разрывается при полном или почти полном раскрытии маточного зева (своевременное излитие околоплодных вод) 1 . Разрыв плодного пузыря в I периоде родов при раскрытии шейки матки до 6 см называют ранним излитием вод, а до начала родовой деятельности - дородовым. Иногда вследствие плотности плодных оболочек плодный пузырь вскрывается при полном раскрытии шейки матки во II периоде родов (запоздалое излитие вод).
Особенностью течения I периода родов является образование вследствие ретракции миометрия контракционного кольца - границы между утолщенным телом матки и растягивающимся нижним сегментом. Контракционное кольцо пальпируется только после излития околоплодных вод. Высота контракционного кольца над лоном косвенно свидетельствует о степени открытия маточного зева: 1 палец выше лона - 4 см, 2 пальца - 6 см, 3 пальца - 8 см, 4 пальца выше лона - 10-12 см (полное открытие маточного зева).
Вставление головки малым сегментом 2 во входе в малый таз у первородящих происходит при открытии маточного зева более чем на 8 см. Головка плода считается вставившейся при излитии околоплодных вод и открытии акушерского зева не менее чем на 4 см.
В течении I периода родов выделяют две фазы.
1. Латентная фаза - от начала родовой деятельности до открытия акушерского зева на 4 см. Средняя продолжительность 5-6 ч. Максимальная продолжительность - 8 ч.
1 Для диагностики подтекания вод используются: мазок выделений (симптом папоротника), диагностический «амниотест», интраамниальное введение индигокармина (контрольный стерильный тампон вводится во влагалище), наблюдение со стерильной подкладной пеленкой под контролем температуры тела.
2 Малый сегмент - часть головки плода ниже наибольшей окружности, соответствующей данному типу вставления.
2. Активная фаза - с открытия акушерского зева на 4 см до полного его открытия. Средняя продолжительность - 2-4 ч. Средняя скорость открытия акушерского зева у первородящих - 1,0-1,2 см/ч, у повторнородящих - 1,5-2,0 см/ч.
Активная фаза в свою очередь подразделяется на:
а) фазу ускорения;
б) фазу максимального подъема;
в) фазу замедления 1 - с открытия на 8 см до полного открытия; продолжительность у первородящих - не более 3 ч, у повторнородящих не более 1 ч.
Графическая регистрация родов с оценкой степени открытия шейки матки, продвижения предлежащей части плода по родовому каналу, АД и температуры тела матери, ЧСС плода называется партограммой, или кривой Фридмана (рис. 29).
Рис. 29. Партограмма
Критерии оценки родовой деятельности (схваток)
1. БАЗАЛЬНЫЙ ТОНУС - наиболее низкий тонус миометрия вне схватки. Нормальный тонус матки в I периоде родов сравнивается с тонусом четырехглавой мышцы бедра, равным 10-12 мм рт.ст.
Фаза замедления в настоящее время не всегда рассматривается как вариант нормы.
2. ЧАСТОТА СХВАТОК (увеличивается в положении на спине): в норме составляет от 2 до 5 за 10 мин. Тахисистолия - более 5 схваток за 10 мин, брадисистолия - менее 2 за 10 мин.
3. РЕГУЛЯРНОСТЬ.
4. ИНТЕНСИВНОСТЬ (СИЛА) СХВАТОК (в первых родах больше, чем в последующих) определяется внутриматочным давлением во время схватки. В I периоде нормальная сила схваток равна 40-60 мм рт.ст., а во II периоде - 80-100 мм рт.ст.
5. ПРОДОЛЖИТЕЛЬНОСТЬ СХВАТКИ - от начала сокращения до полного расслабления миометрия: в I периоде равна (по данным токографии) - 80-90 с, во II периоде - 90-120 с.
6. ЭФФЕКТИВНОСТЬ. Определяется степенью раскрытия маточного зева.
7. СТЕПЕНЬ БОЛЕЗНЕННОСТИ. Физиологические источники боли: нервные сплетения цервикального канала, параметрий, крестцовые и круглые связки, сосуды матки. Клинические причины сильной боли: чрезмерная ригидность шейки матки, плотные плодные оболочки, ущемление передней губы шейки матки, перерастяжение нижнего сегмента.
8. АКТИВНОСТЬ МАТКИ (А) - произведение интенсивности
схватки (i) и частоты за 10 мин (u). А = i х u. Нормальная активность матки в I периоде родов - 150-240 ЕД Монтевидео.
Положение роженицы: рекомендуется положение на левом боку или полу-фаулерское положение на спине с приподнятой верхней частью туловища (semi-Fowler). При этом оси плода и матки совпадают и стоят перпендикулярно плоскости входа в таз, что способствует правильному вставлению головки.
ТЕЧЕНИЕ II ПЕРИОДА РОДОВ (период изгнания)
В процессе II периода родов происходит полное открытие маточного зева, продвижение плода по родовому каналу и его рождение. Вступление головки в плоскость входа в малый таз совершается таким образом, что стреловидный шов располагается по срединной линии (по оси таза) - на одинаковом расстоянии от лонного сочленения и мыса. Такое
Пальпаторное определение схватки возможно при давлении не менее 15 мм рт.ст.
вставление головки называется синклитическим (или осевым). Существуют также асинклитические вставления при некоторых видах узкого таза, подразделяемые на переднетеменной (негелевский) асинклитизм - сагиттальный шов расположен ближе к мысу, вставляется передняя теменная кость; заднетеменной (лицмановский) асинклитизм - сагиттальный шов расположен ближе к симфизу, вставляется задняя теменная кость (рис. 30). В дальнейшем при физиологическом течении родов и усилении схваток направление давления на плод меняется и асинклитизм устраняется.
 Рис. 30.
Пояснения в тексте
Рис. 30.
Пояснения в тексте
Опустившись до узкой части полости малого таза, головка плода встречает максимальное препятствие, что вызывает усиление родовой деятельности и поступательные движения плода. Совокупность движений, совершаемых плодом, при прохождении родовых путей матери называют биомеханизмом родов.
Физиологическими являются роды в переднем виде затылочного предлежания (около 96% всех родов).
Биомеханизм родов при переднем виде затылочного предлежания
Первый момент - сгибание головки - происходит на границе широкой и узкой части малого таза (рис. 31). По мере сгибания и опускания затылка малый родничок устанавливается ниже большого и является проводной (ведущей) точкой (самая низко расположенная точка на головке, первой проходящая плоскости таза). Головка проходит плоскости
таза малым косым размером, имеющим диаметр 9,5 см - от переднего угла большого родничка до подзатылочной ямки, и окружность 32 см.
Стреловидный шов пальпируется в поперечном или в одном из косых размеров малого таза.
 Рис. 31.
Пояснения в тексте
Рис. 31.
Пояснения в тексте
 Рис. 32.
Пояснения в тексте
Рис. 32.
Пояснения в тексте
Второй момент - внутренний поворот головки -
совершается вокруг продольной оси в узкой части полости таза и обусловлен формой родового канала (рис. 32). При этом затылок приближается к лонному сочленению. Стреловидный шов из поперечного или одного из косых размеров переходит в прямой размер плоскости выхода малого таза. Подзатылочная ямка устанавливается под лонным сочленением и образует первую точку фиксации.
Клиническим проявлением завершенного внутреннего поворота является врезывание головки в вульварное кольцо.
Третий момент - разгибание головки - происходит в плоскости выхода таза (рис. 33). Мышечно-фасциальный отдел тазового дна способствует отклонению головки плода к лону. Головка разгибается вокруг точки фиксации. Клинически этот момент соответствует прорезыванию и рождению головки.
 Рис. 33.
Пояснения в тексте
Рис. 33.
Пояснения в тексте
 Рис. 34.
Пояснения в тексте
Рис. 34.
Пояснения в тексте
Четвертый момент - внутренний поворот плечиков и наружный поворот головки плода (рис. 34). Во время разгибания головки плечики плода вставляются в поперечный или один из косых размеров входа в малый таз и винтообразно продвигаются по родовому каналу. При этом distantia biacromialis переходит в узкой части малого таза в прямой размер и передается родившейся головке. Затылок плода поворачивается к левому (при первой позиции) или правому (при второй позиции) бедру матери. Переднее плечико вступает под лонную дугу. Между передним плечиком на границе средней и верхней трети плеча в месте прикрепления дельтовидной мышцы и нижним краем симфиза образуется вторая точка фиксации.
Пятый момент - Под действием родовых сил происходит сгибание туловища плода в шейно-грудном отделе позвоночника и рождение всего плечевого пояса плода. Переднее плечико рождается первым, заднее несколько задерживается копчиком и рождается над задней спайкой при боковом сгибании туловища.
Головка плода, родившегося в переднем виде затылочного предлежания, имеет долихоцефалическую (огурцевидную) форму за счет конфигурации и родовой опухоли.
Биомеханизм родов при заднем виде затылочного предлежания
В 0,5-1% затылочных предлежаний ребенок рождается в заднем виде.
Родами в заднем виде затылочного предлежания называют вариант биомеханизма, при котором рождение головки плода происходит, когда затылок обращен к крестцу. Причинами заднего вида затылочного предлежания плода могут быть изменения формы и емкости малого таза, функциональная неполноценность мышц матки, особенности формы головки плода, недоношенный или мертвый плод.
При влагалищном исследовании определяют малый родничок у крестца, а большой - у лона. Однако в процессе родового акта при совершении внутреннего поворота головка может перейти из заднего вида в передний.
Биомеханизм родов при заднем виде включает шесть моментов.
Первый момент - сгибание головки плода. При заднем виде затылочного предлежания стреловидный шов устанавливается синклитически в одном из косых размеров таза, в левом (первая позиция) или в правом (вторая позиция), а малый родничок обращен влево и кзади, к крестцу (первая позиция) или вправо и кзади, к крестцу (вторая позиция). Сгибание головки происходит таким образом, что она проходит через плоскость входа, широкую и узкую часть полости малого таза своим средним косым размером. Средний косой размер имеет диаметр 10,5 см (от подзатылочной ямки до границы волосистой части головы) и окружность 33 см. Проводной точкой является точка на стреловидном шве, расположенная на середине между большим и малым родничком.
Второй момент - внутренний поворот головки. Стреловидный шов из косых или поперечного размеров делает поворот на 45° или 90° так, что малый родничок оказывается сзади у крестца, а большой - спереди у лона. Внутренний поворот происходит при переходе через плоскость узкой части малого таза и заканчивается в плоскости выхода малого таза образованием 1-й точки фиксации (граница волосистой части головы). Стреловидный шов устанавливается в прямом размере.
Клинически этот момент соответствует врезыванию головки.
Третий момент - дополнительное сгибание головки. Когда головка подходит границей волосистой части лба под нижний край лонного сочленения, происходит ее фиксация и дальнейшее дополнительное (максимальное) сгибание. Третий момент биомеханизма родов заканчивается образованием 2-й точки фиксации (подзатылочной ямки).
Клиническому течению родов при совершении дополнительного сгибания соответствует врезывание головки и прорезывание теменных бугров.
Четвертый момент - разгибание головки. После образования точки фиксации (подзатылочная ямка) под действием родовых сил головка плода делает разгибание, и из-под лона появляется сначала лоб, а затем лицо, обращенное к лону.
В дальнейшем биомеханизм родов совершается так же, как и при переднем виде затылочного предлежания.
Пятый момент - наружный поворот головки, внутренний поворот плечиков. Вследствие того, что в биомеханизм родов при заднем виде затылочного предлежания включается дополнительный и очень трудный третий момент - дополнительное (максимальное) сгибание головки, период изгнания затягивается. Это требует дополнительной работы мышц матки и брюшного пресса. Мягкие ткани тазового дна и промежности подвергаются сильному растяжению и часто травмируются. Длительные роды и повышенное давление со стороны родовых путей, которое испытывает головка, нередко приводят к асфиксии плода, главным образом вследствие нарушения мозгового кровообращения.
Шестой момент - сгибание туловища в шейно-грудном отделе позвоночника. Под действием родовых сил происходит сгибание туловища плода в шейно-грудном отделе позвоночника и рождение всего плечевого пояса плода.
Продвижение головки плода в периоде изгнания должно проходить постепенно. Средняя продолжительность II периода составляет 1-2 ч; более 3 ч - отмечается у 10-15% рожениц, а более 5 ч - у 2-3%. Неизбежно возникающая физиологическая гипоксия во время родового акта, особенного во II периоде родов, в норме не достигает уровня, повреждающего основные системы жизнеобеспечения плода и, как правило, не только не вредит плоду, но способствует его последующей адаптации к внеутробной жизни.
В процессе I и II периодов родов форма головки плода изменяется, приспосабливаясь к форме родового канала, кости черепа заходят друг за друга (конфигурация головки плода). Кроме этого, на головке в области проводной точки образуется родовая опухоль (отек кожи подкожной клетчатки, расположенной ниже пояса соприкосновения), возникающая только после излития вод и только у живого плода. Она мягкой консистенции, без четких контуров, может переходить через швы и род-
нички, располагается между кожей и надкостницей, самостоятельно рассасывается через несколько дней после родов 1 .
При достижении головкой тазового дна появляются потуги, задний проход зияет, половая щель раскрывается и появляется нижний полюс головки плода. По окончании потуги головка скрывается за половой щелью (врезывание головки). В течение нескольких потуг головка фиксируется в половой щели (прорезывание головки). Во время прорезывания головки приступают к оказанию ручного пособия. При разгибании головка плода оказывает сильное давление на тазовое дно и может произойти разрыв промежности. С другой стороны, головка плода подвергается сильному сдавлению со стороны стенок родового канала, плод подвергается угрозе травмы, обусловливающей нарушение кровообращения головного мозга. Оказание ручного пособия при головном предлежании снижает возможность этих осложнений.
ТЕЧЕНИЕ III ПЕРИОДА РОДОВ (последовый период)
После рождения плода внутриматочное давление возрастает до 300 мм рт.ст., что во много раз превышает давление крови в сосудах миометрия и способствует нормальному гемостазу. Плацента сжимается, давление в сосудах пуповины повышается до 50-80 мм рт.ст., и если пуповина не пережата, то происходит трансфузия 60-80 мл крови к плоду. Поэтому клеммирование пуповины показано после прекращения ее пульсации. В течение последующих 2-3 схваток происходит отделение плаценты и выделение последа. После рождения последа матка становится плотной, округлой, располагается посередине, дно ее находится между пупком и лоном.
Варианты отделения плаценты
Центральное (по Шультце).
Краевое (по Дункану).
Одновременное смещение по всей поверхности прикрепления (по Францу).
1 Родовую опухоль следует дифференцировать с кефалогематомой, возникающей при патологических родах и представляющей собой кровоизлияние под надкостницу в границах одной кости черепа (теменных или затылочной).
Признаки отделения плаценты
1. Шредера - изменение формы матки в виде песочных часов, увеличение высоты дна матки и смещение вправо (за счет брыжейки тонкой и толстой кишки).
2. Альфельда - лигатура от половой щели опускается на 10 см.
3. Микулича-Кальмана - позыв на потугу.
4. Клейна - удлинение и отсутствие обратного втяжения пуповины после натуживания.
5. Кюстнера-Чукалова (Винкеля) - отсутствие втяжения пуповины при давлении пальцами (или ребром ладони) на надлобковую область (рис. 35).
6. Штрассмана - отсутствие кровенаполнения пережатого конца пуповины при натуживании.
7. Довженко - пуповина при глубоком вдохе не втягивается во влагалище.
 Рис. 35.
Пояснения в тексте
Рис. 35.
Пояснения в тексте
ВЕДЕНИЕ РОДОВ
ВЕДЕНИЕ I ПЕРИОДА РОДОВ
Принципы ведения I периода родов:
Контроль за динамикой родовой деятельности,
Профилактика аномалий родовых сил,
Функциональная оценка таза: признаки Вастена, Цангемейстера, Gilles-Muller.
Профилактика гипоксии плода: внутривенное капельное введение 500-1000 мл 5% раствора глюкозы, ингаляция кислорода, кардиомониторное наблюдение.
Показания к влагалищному исследованию
Начало родовой деятельности.
Каждые 6 ч для оценки акушерской ситуации.
Излитие околоплодных вод.
Дистресс плода.
Для проведения амниотомии.
Перед введением наркотических анальгетиков.
Перед предстоящей операцией.
При многоплодной беременности после рождения первого плода.
Кровотечение в родах (при развернутой операционной).
Подозрение на слабость и дискоординацию родовой деятельности.
Подозрение на неправильное вставление предлежащей части.
Определяемые параметры при влагалищном исследовании 1
1. Состояние наружных половых органов и влагалища (перегородки, рубцы, стенозы, варикозное расширение вен).
2. Степень укорочения шейки матки или открытия маточного зева.
3. Консистенция (степень размягчения, ригидность) шейки матки или краев маточного зева.
4. Состояние плодного пузыря.
5. Предлежащая часть и ее отношение к плоскостям малого таза.
6. Опознавательные точки предлежащей части плода.
7. Размер диагональной конъюгаты.
8. Особенности таза (экзостозы, опухоли, деформации).
9. Характер и количество выделений из половых путей.
Показания к амниотомии
В конце I периода при открытии акушерского зева на 7 см и более.
Плоский плодный пузырь (вследствие маловодия, неполного предлежания плаценты).
Многоводие.
Неполное предлежание плаценты (только при развитии регулярной родовой деятельности!).
Гипертензионный синдром, нефропатия или патология сердечнососудистой системы.
Плановая амниотомия при тенденции к перенашиванию и других показаниях для «программированных» родов.
1 Проведение влагалищного исследования может вызвать гипертонус матки вследствие эффекта Фергюсона - повышения выработки окситоцина гипофизом в ответ на растяжение шейки матки и верхней трети влагалища.
Обезболивание в родах
1. Эпидуральная анестезия (рис. 36) в родах (LII-LIV). Местные анестетики S. Marcaini 30 mg или S. Lidocaini 60 mg вводятся в эпидуральное пространство в болюсном или перманентном режиме до достижения эффекта обезболивания. Продолжительность действия анестетиков при болюсном введении 1,5-2 ч.
2. Наркотические анальгетики: Meperidine (Demerol) - в ряде случаев усиливает родовую деятельность; Promedolum - дает более выраженный спазмолитический эффект; Phentanylum - дает наиболее выраженный анальгетический эффект.
3. Ингаляционная аналгезия (закись азота и кислород в соотношении 1:1).
4. Пудендальная анестезия (см. рис. 36). В проекцию обоих седалищных бугров вводится по 10 мл 1% раствора лидокаина (или 0,5% раствора новокаина).
 Рис. 36.
Пояснения в тексте
Рис. 36.
Пояснения в тексте
ВЕДЕНИЕ II ПЕРИОДА РОДОВ
В периоде изгнания проводят постоянное наблюдение за общим состоянием роженицы, плода и родовыми путями. После каждой потуги обязательно выслушивают сердцебиение плода, так как в этот период чаще возникает острая гипоксия и может наступить внутриутробная гибель плода.
Наружные методы определения расположения головки в полости таза.
1. Прием Пискачека - давление II и III пальцами по краю большой половой губы, параллельно стенкам влагалища.
2. Прием Гентера - давление вне схватки пальцами, расположенными вокруг ануса.
Интерпретация: пальцы достигают головки, если она находится в узкой части малого таза или на тазовом дне. Принципы ведения II периода родов:
Контроль динамики продвижения головки в полости малого таза;
Профилактика гипоксии плода;
Профилактика кровотечения, возможного в III и раннем послеродовом периоде 1 ;
Профилактика травматизма матери и плода (эпизиотомия или перинеотомия 2 , изменение положения роженицы и угла наклонения таза.
Угол наклонения таза может меняться при различном положении тела. В положении на спине со свисающими бедрами (вальхеровское положение) прямой размер входа в малый таз (истинная конъюгата) увеличивается на 0,75 см. При резко выраженной степени заднетеменного вставления угол наклонения таза надо уменьшать (например, подложить польстер под крестец), а при наличии переднетеменного (негелевского) - увеличивать (например, подложить польстер под поясницу).
В целях сохранения целости промежности и тазового дна важно создать большое наклонение таза. При высвобождении плечиков необходимо подложить польстер под крестец, что предупреждает возникновение перелома ключиц.
Показания к эпизиотомии и перинеотомии
Со стороны плода:
Острая гипоксия или обострение хронической гипоксии;
Дистоция плечиков;
Тазовые предлежания;
Недоношенность.
1 Внутривенное введение S. Methylergometrini (S. Methylergobrevini) 0,02% - 1 мл в момент прорезывания теменных бугров или после рождения последа.
2 Перинеотомия (медиальная эпизиотомия) - рассечение промежности в направлении от задней спайки к анусу; эпизиотомия (медиолатеральная эпизиотомия) - рассечение промежности от задней спайки по направлению к седалищному бугру.
Со стороны матери:
Угроза разрыва промежности (высокая промежность, крупный плод и др.);
Гипертензионный синдром;
Миопия высокой степени;
Заболевания сердечно-сосудистой системы;
Наложение акушерских щипцов.
Эпизиотомия или перинеотомия проводятся при врезывании головки плода и открытии вульварного кольца на 4 см. Варианты эпизиотомии отражены на рис. 37.
 Рис. 37.
Варианты эпизиотомии
Рис. 37.
Варианты эпизиотомии
Моменты акушерского пособия при головном предлежании
1. Препятствие преждевременному разгибанию головки (рис. 38). Согнутая головка прорезывается наименьшим размером, меньше растягивая промежность. Головку удерживают ладонной поверхностью четырех согнутых пальцев (но не концами пальцев!). Насильственное чрезмерное сгибание головки может привести к травме шейного отдела позвоночника.
2. Выведение головки из половой щели вне потуг. Над прорезывающейся головкой бережно растягивают вульварное кольцо большим и указательным пальцами правой руки.
 Рис. 38.
Пояснения в тексте
Рис. 38.
Пояснения в тексте
3. Уменьшение напряжения промежности (см. рис. 38). Достигается заимствованием тканей из соседних областей (область больших половых губ) большим и указательным пальцами, расположенными на промежности.
4. Регулирование потуг. При установлении подзатылочной ямки под лоном роженице предлагают часто и глубоко дышать ртом. Правой рукой сдвигают промежность со лба, а левой - разгибают головку, предлагая роженице тужиться.
5. Освобождение плечевого пояса и рождение туловища. После рождения головки роженица должна потужиться. При этом происходит наружный поворот головки, внутренний поворот плечиков. Обычно рождение плечиков происходит самопроизвольно. Если это не случилось, то головку, захваченную ладонями за височно-щечные области
 Рис. 39.
Пояснения в тексте
Рис. 39.
Пояснения в тексте
(рис. 39), бережно поворачивают в сторону, противоположную позиции плода (при 1-й позиции - лицом к правому бедру, при 2-й - к левому). Для определения позиции можно ориентироваться на родовую опухоль. Необходимо помнить, что на уровне сегмента OV расположены клетки спинального дыхательного центра. Травма позвоночника на этом уровне вследствие активных поворотов головки может привести к нейрогенной асфиксии.
Если сразу после рождения плода не пережать пуповину и поместить ребенка ниже уровня матки, то около 10 мл крови может переместиться из плаценты к плоду. Оптимальное время клеммирования пуповины при таком положении 30 с.
ВЕДЕНИЕ III ПЕРИОДА РОДОВ
III период родов ведет врач. В последовом периоде нельзя пальпировать матку, чтобы не нарушить естественный ход последовых схваток и правильное отделение плаценты (принцип «руки прочь от последовой матки»). В этот период уделяют внимание новорожденному, общему состоянию роженицы и признакам отделения плаценты.
Принципы ведения последового периода:
Опорожнение мочевого пузыря сразу после рождения плода;
Контроль гемодинамических параметров матери;
Контроль кровопотери;
При нормальном течении родов после рождения плода любое механическое воздействие на матку (пальпация, давление) до появления признаков отделения плаценты запрещается.
Если после появления признаков отделения последа не происходит его самостоятельное рождение, то для уменьшения кровопотери могут использоваться приемы выделения последа.
Приемы выделения отделившегося последа.
1. Прием Абуладзе (рис. 40) - потуживание при захватывании передней брюшной стенки.
2. Прием Гентера (рис. 41) - давление от дна по ребрам матки книзу и внутрь (в настоящее время не применяется).
3. Прием Креде-Лазаревича (рис. 42) - выжимание последа после обхвата дна ладонной поверхностью руки.
 Рис. 40.
Прием Абуладзе
Рис. 40.
Прием Абуладзе
 Рис. 41.
Прием Гентера
Рис. 41.
Прием Гентера
 Рис. 42.
Прием Креде-Лазаревича
Рис. 42.
Прием Креде-Лазаревича
Кровопотеря в родах
В процессе родов женщина теряет в среднем 300-500 мл крови. Данный показатель может варьировать. У здоровой женщины такая кровопотеря не имеет никаких клинических последствий, поскольку не превышает прироста объема крови за время беременности.
Физиологическая кровопотеря составляет 0,5% массы тела (максимальная кровопотеря - не более 400 мл) 1 .
Осмотр последа и мягких родовых путей
Послед располагают на гладкой поверхности материнской стороной вверх и внимательно осматривают плаценту. Поверхность котиледонов гладкая, блестящая. Если возникает сомнение в целости последа или обнаружен дефект плаценты, то немедленно производят ручное обследование стенок полости матки и удаление остатков плаценты.
При осмотре оболочек определяют их целостность, расположение
1 Кровопотерю во время родов определяют путем измерения массы крови в градуированных сосудах и взвешивания промокших салфеток.
кровеносных сосудов. Если сосуды на оболочках обрываются, это означает, что в матке осталась добавочная долька. Тогда производят ручное отделение и удаление задержавшейся дольки. Обнаружение рваных оболочек предполагает их задержку в матке, однако при отсутствии кровотечения оболочки не удаляют и в течение 5-7 дней они выделяются сами.
По месту разрыва оболочек можно определить расположение плацентарной площадки по отношению к внутреннему зеву. Чем ближе к плаценте разрыв оболочек, тем ниже прикреплялась плацента, тем большая опасность кровотечения в раннем послеродовом периоде.
Дополнительно осматривается место прикрепления пуповины (рис. 43).
 Рис. 43.
Варианты прикрепления пуповины:
Рис. 43.
Варианты прикрепления пуповины:
1 - центральное; 2 - боковое; 3 - краевое; 4 - оболочечное.
После рождения последа врач изучает при помощи зеркал шейку матки и мягкие ткани родового канала с целью выявления разрывов и гематом. Своевременное и правильное восстановление разрывов мягких тканей родовых путей является профилактикой кровотечения в раннем послеродовом периоде и гинекологической патологии (несостоятельность мышц тазового дна, заболевания шейки матки и др.)
Структура акушерского диагноза
Факт беременности, срок беременности.
Сведения о положении, предлежании, позиции и виде плода.
Период родов.
Целостность или отсутствие плодного пузыря (преждевременное - до начала родовой деятельности или ранее - до начала активной фазы излитие вод).
Выявленные осложнения беременности.
Соматическая патология, генитальная патология с указанием степени ее выраженности. Отмечается наличие отягощенного акушерско-гинекологического анамнеза.
Состояние плода (СЗРП, крупный плод, гипоксия плода, внутриутробное инфицирование плода).
Первичный туалет новорожденного
Родившемуся ребенку отсасывают слизь из верхних дыхательных путей. Врач оценивает его состояние в первую минуту и на пятой минуте после рождения по шкале Апгар. Производят первичный туалет новорожденного и первичную обработку пуповины: ее протирают стерильным тампоном, смоченным в 96% спирте, и на расстоянии 10-15 см от пупочного кольца пересекают между двумя зажимами. Конец пуповины новорожденного вместе с зажимом завертывают в стерильную салфетку. Веки протирают стерильными тампонами. Проводят профилактику бленореи: оттягивают нижнее веко каждого глаза и на вывернутые веки закапывают стерильной пипеткой по 1-2 капли 20% раствора альбуцида или 2% раствора азотнокислого серебра. На обе ручки ребенка надевают браслетки, на которых несмывающейся краской пишут пол ребенка, фамилию и инициалы матери, номер истории родов, дату и время рождения.
Затем ребенка, завернутого в стерильную пеленку, переносят на пеленальный столик. На этом столике акушерка производит первый туалет новорожденного и вторичную обработку остатка пуповины. Культю пуповины между зажимом и пупочным кольцом протирают 96% спиртом и перевязывают толстой шелковой лигатурой на расстоянии 1,5-2 см от пупочного кольца, если она очень толстая или необходима для дальнейшего лечения новорожденного. Пуповину отсекают на 2 см выше места перевязки ножницами. Поверхность разреза протирают стерильным марлевым тампоном и обрабатывают 10% раствором йода или 5% раствором перманганата калия. Здоровым детям вместо лигатуры накладывают на пуповину скобку Роговина или пластиковый зажим. Перед наложением скобки или зажима место среза пуповины также протирают 96% спиртом, двумя пальцами выжимают вартонов студень и накладывают скобку, отступая на 0,5 см от пупочного кольца. Над
скобкой пуповину отсекают, вытирают сухим марлевым тампоном и обрабатывают 5% раствором перманганата калия. В дальнейшем уход за пуповинным остатком осуществляют открытым способом.
Участки кожи, густо покрытые сыровидной смазкой, обрабатывают ватным тампоном, пропитанным стерильным вазелиновым или подсолнечным маслом.
После первичного туалета сантиметровой лентой измеряют рост, окружность головы, груди, живота новорожденного; младенца взвешивают, определяя его массу, затем его завертывают в теплое стерильное белье и оставляют на обогревающемся пеленальном столике на 2 ч. Через 2 ч переносят в отделение новорожденных. Недоношенных новорожденных с подозрением на травму переводят в отделение новорожденных сразу после первичного туалета для проведения специальных лечебных мероприятий.
Одним из условий гармоничного развития ребенка и профилактикой многих заболеваний является раннее прикладывание к груди (в родильном зале) и последующее грудное вскармливание.
Различают анатомически узкий таз (3-7%) и клинически узкий таз(3-5%). Диагностика анатомически узкого таза проводится до или во время беременности и после родов, клинически узкого таза - только в родах.
Анатомически узкий таз - это сужение 1-го или нескольких наружных размеров таза на 1,5-2 и более см.
Клинически узкий таз - это несоответствие размеров плода и размеров таза женщины.
Классификация: По форме:
а) часто встречающиеся: поперечно-суженный таз (1 место за счёт акселерации, эмансипации, появления рентгенопельвиометрии);плоские тазы:- таз с уменьшенным прямым размером плоскости широкой части полости малого таза; - простой плоский таз; - плоскорахитический таз; общеравномерносуженный таз.
б) редко встречающиеся:кососмещённый таз;таз суженный различными опухолями.
По степени сужения (в основе размер - conjugata verae, которая в норме = 11см). Классификация по Лицману:1 степень сужения- 11-9см;2 степень - 9- 7см;3 степень - 7- 5 см; 4 степень - менее 5 см.
Методы измерения истиной конъюгаты:
По наружной конъюгате (НК): НК - 9 см. В норме НК=20см. По диагональной конъюгате: 13 см - 2 см = 11 см. По вертикальному размеру ромба Михаэлиса (размер Лицмана), который равен истиной конъюгате. Ренттгенопельвиометрия (проводится до предполагаемой беременности). УЗИ-исследование.ЯМР.
Размеры малого таза : Прямой размер плоскости входа в малый таз (conjugata verae) = 11см. Поперечный размер плоскости входа в малый таз (самый большой размер малого таз) = 13см. Поперечный размер плоскости узкой части малого таза (самый малый размер) = 10 см. Плоскость широкой части полости малого таза - круглая, Д=12см. Все остальные размеры малого таза = 11см.
Поперечно-суженный таз
Тазоизмерение малоинформативно. Диагностика проводится при помощи рентгенопельвиометрии. В основу классификации по степени сужения положен размер плоскости входа в малый таз: 1 степень сужения - 11,5-12,5 см. 2 степень сужения - 11,5-10,5 см. 3 степень сужения - менее 10,5 см.
Диагностика : Малая развёрнутость крыльев подвздошных костей. Острый лонный угол. Сближение седалищных остей. Лёгкая достижимость терминальной линии. Размер Тридандания (поперечный размер ромба Михаэлиса) уменьшен (в норме 10см). Поперечный размер выхода (между седалищными буграми) менее 11 см (в норме 11 см). Мужской тип телосложения.
Роды при 1 и 2 ст возможны через естественные родовые пути при благоприятном механизме родов. 3ст - показание к КС.
Особенности биомеханизма родов : Высокое прямое стояние головки (при переднем виде - стреловидный шов в прямом размере). Косой передний асинклитизм (передняя теменная кость в косом размере и в состоянии лёгкого сгибания).
Таз с уменьшенным прямым размером плоскости широкой части полости малого таза
Характерно: Уплощение крестца вплоть до отсутствия кривизны. Удлинение крестца. Отсутствие разницы между прямыми размерами всех плоскостей. Уменьшение лобково-крестцового размера (расстояние от середины симфиза до сочленения между 2и3 крестцовыми позвонками; в норме = 22см).
Особенности биомеханизма родов: Вставление и продвижение головки стреловидным швом в поперечном размере. Внутренний поворот головки затылком кпереди совершается при переходе из широкой части в узкую.
Течение беременности : характерно высокое стояние диафрагмы, ограничение экскурсии лёгких, одышка, неправильное положение плода, преждевременное излитие околоплодных вод, так как головка долго не опускается, характерен остроконечный отвислый живот.
Ведение беременности : Анамнез. Акушерский анамнез. УЗИ (но не более 5 раз т.к. кости черепа плода становятся более плотными, уменьшаются роднички и конфигурация головки может отсутствовать). Дородовая госпитализация для профилактики преждевременного излития околоплодных вод, профилактики аномалий, определения готовности организма к родам. Профилактика крупного плода (сейчас 10% беременных имеют крупный плод). Провести анатомическую оценку таза.
Ведение родов : При узком тазе встречаются все осложнения родов, щипцы не накладываются. Тактика зависит от степени сужения: 1 и 2 ст - относительное показание к КС; 3 ст - при живом плоде - КС, при мёртвом плоде - возможна плодоразрушающая операция. 4 ст сужения - абсолютное показание к КС.
Возможные осложнения в родах : Длительное стояние головки в одной плоскости (отсутствие продвижения головки в течение 1 часа), что ведёт к сдавлению мягких тканей между костями черепа плода и костями таза и образованию кишечно-половых свищей. Неправильное вставление головки. Высокий травматизм со стороны матери: разрыв промежности, перинео- и эпизиотомия, разрывы матки, лонного и крестцово-подвздошного сочленения. Высокий травматизм со стороны плода: внутричерепные кровоизлияния (в результате повышения внутричерепного давления), кефалогематомы (поднадкостничные кровоизлияния), мертворождения. Преждевременные потуги (головка ещё находится в плоскости входа в малый таз. Клинически узкий таз.
Профилактика осложнений при родах с узким тазом : Учитывать особенности биомеханизма родов. Для более благоприятного вставления головки рекомендуется в первом периоде лежать на боку, соответственно позиции плода, пока не вставится головка и не ходить. Перинео- и эпизиотомия. Функциональная оценка таза в родах.
Признаки клинически узкого таза : Неправильное вставление головки. Положительный признак Вастена. Положительный признак Цангемайстера (пуговку тазомера перемещают с верхнего края лонного сочленения на головку плода (предлежащую часть) и если размер увеличивается, то признак Цангемайстера положительный, если уменьшается - отрицательный. Симптомы угрожающего разрыва матки. Длительное стояние головки в одной плоскости или отсутствие поступательного движения головки при полном открытии шейки матки, которая отекает. Симптомы пережатия мочевыводящих путей (невозможна катетеризация, мочевой пузырь переполнен, в результате травмы уретры может быть гематурия, повышение температуры тела).
При диагностике клинически узкого таза - родоразрешить путём КС в экстренном порядке. Родоусиление противопоказано, так как может быть разрыв матки.
7. Преждевременные роды, причины, клиника, тактика ведения. Невынашивание беременности - самопроизвольное прерывание беременности в срок от зачатия до 37 недель (со дня последней менструации), до 28(22) нед. – самопроизвольный аборт (выкидыш), 28(22)-37 нед. – преждевременные роды.
Этиология: социальные факторы (вредные привычки, производственные факторы, тяжелый физический труд, стрессы), медицинские факторы (генетические, эндокринные нарушения – гипофункция яичников, гиперандрогения; СД, гипофункция щитовидной железы, миома, пороки развития матки, инфекции, предшествующие аборты, осложненное течение беременности).
Клиника: 1.угрожающие преждевременные роды (боли в пояснице и низу живота, зев закрыт, подтекание вод, повышена двигательная активность плода), 2.начинающиеся (схваткообразные боли, шейка укорочена, преждеврем. излитие вод), 3.начавшиеся (регулярная родовая деят-ть, раскрытие ШМ 2-4 см).
Осложнения: преждевременное излитие вод, аномалия родовой деятельности, стремительные или затяжные роды, кровотечение за счет предлежания плаценты или отслойки, хорионамнионит – в последующем эндометрит, гипоксия плода.
Тактика: 1.консервативно-выжидательная (при целом плодном пузыре, до 36 недель, хорошем состоянии матери и плода, отсутствии инфекции, акушерской и экстрагенитальной патологии)- А .снижение возбудимости матки (госпитализация, постельный режим, психотерапия, седативные, спазмолитики – но-шпа, баралгин, папаверин – до 2-4 раз/день). Б .хирургическое лечение истмико-цервикальной недостаточности (14-30 нед)- швы на шейку, бак.контроль отделяемого из влагалища, АНБ, электрофорез с магнием; бета-миметики или токолитики (партусистен, бриканил, генипрал)- при живом плоде, целом плодном пузыре – 0,5 мг + 400,0 физр-ра, 5-8 капель, увеличивать до прекращения сократительной деятельности матки (15-20 кап, 4-12 ч), за 20 мин.до окончания капельницы – свечи до 6 раз /сут. За 30 мин до приема бета-миметиков – финоптин. Этанол 96% - токолитик (50 мл + 450,0 физр-ра, 20-30 кап/мин)- подавляет сократительную деятельность, повышает созревание легких. Профилактика дистресс-с-ма – дексаметазон 8 мг 2 раз 2-3 дня. При подтекании вод: 28-34 нед, хорошее состояние матери и плода, отсутствие инфекции – госпитализация, постельный режим, ежедневный анализ крови, обработка влагалища фурациллином, АНБ. Родоразрешение при 36-37 нед, масса 2500, скрытые или явные признаки инфекции, гипоксия – фон + родостимуляция, начиная с простагландинов.
2.активная тактика (отсутствие плодного пузыря, регулярная родовая деятельность, признаки инфекции, гипоксия, тяжелые соматические заболевания, осложнения беременности, не подверга.щиеся лечению)- роды через естественные РП или кесарево по экстренным показаниям. Ведение родов: следить за характером родовой деятельности, ЧСС плода, вставлением и продвижением головки, динамикой раскрытия ШМ. При слабости – стимуляция окситоцином, при быстрых или стремительных родах – бета-миметики. Обязательно перинео- или эпизиотомия. Профилактика внутриутробной гипоксии (кокарбоксилаза 100 г, сигетин 4 мл на глюкозе).